はじめに
『膵臓』は十二指腸に密着し、胃の背側に位置する実質臓器です。アミラーゼなどの消化酵素を分泌して食物の消化吸収を助ける外分泌細胞と、インスリンなどのホルモンを分泌して血糖調節を行う内分泌細胞とがあります。外分泌細胞は膵臓の99%を占めており、これら細胞で作られる消化酵素は、膵管を通って十二指腸に放出されます。内分泌細胞は直径が約 0.1〜0.3 mm の球状の塊となって、膵外分泌組織の中に点々と散らばっています。塊として散らばっている様子から"膵臓のなかの島"という意味で『膵島』の名前がついています。膵臓の中には成人一人あたり約100万個の膵島があります。膵島は様々な種類の細胞で構成されていますが、その中にβ細胞という、血糖が上昇した場合に血糖を低下させるホルモン、インスリンを分泌する細胞があります。
β細胞が枯渇して起こる重度の糖尿病患者さんに対し、膵島を移植することで糖尿病の改善を目指す治療が『膵島移植』です。
膵島移植は組織移植の一つで、膵臓を手術によって腹腔内に移植する膵臓移植に比べて短時間で終えることができ、患者さんの身体にかかる負担が少ないのが特徴です。移植後に免疫抑制剤の投与が必要なことは他の移植治療と同様です。技術的にまだ難しい部分もあり、現在、日本では臨床研究として行われています。
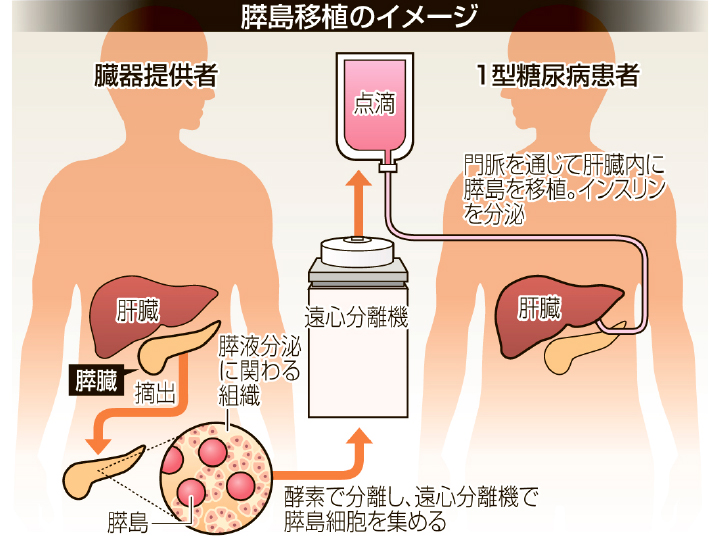
出典:「膵島移植のイメージ」信濃毎日新聞社提供
ヒト膵島
膵島移植の対象
インスリン依存状態の糖尿病が対象です。なかでも膵臓のインスリン分泌能を表す血清Cペプチド濃度が0に近く、糖尿病学会専門医等の治療のエキスパートによる治療によっても血糖のコントロールが困難である方が適応となります。
膵島移植適応基準と選択
適応
- 内因性インスリンが著しく低下し,インスリン治療を必要とする
- 糖尿病専門医の治療努力によっても,血糖コントロールが困難
- 原則として75才以下
- 膵臓移植,膵島移植につき説明し,膵島移植に関して,本人,家族,主治医の同意が得られている
- 発症5年以上経過していること
禁忌
- 重度の心疾患,肝疾患(心移植または肝移植と同時に行う場合には考慮する)
- アルコール中毒
- 感染症
- 悪性腫瘍(5年以内に既往がないこと)
- 重症肥満(BMI 25以上)
- 未処置の網膜症(ただし失明例は除く)
糖尿病性細小血管合併症の一つである糖尿病性腎症は、第3期の一部までが適応で、腎機能低下例は適応外です。また、未処置の網膜症がある場合には移植を受けることができません。神経障害の有無は適応には直接関係しませんが、動脈硬化など大血管系合併症を有している方は、その進行度をきちんと検査し、適応を決定する必要があります。
診断・治療の流れ
初診外来
診察所見や血液検査データなどから、膵島移植の適応があるか確認させていただきます。
膵島移植のご説明
説明の前後を問わずご質問は随時受け付けています。ご不明な点がございましたら遠慮なく移植医療センターへお電話かメールでお問い合わせください。
術前検査
全身状態や感染症の有無などを確認します。
膵島移植は臨床研究として行われるため、厳密な取り決めがあり、それに則って検査が進められます。
膵島移植適応検討委員会での審議
膵島移植の適応があるか、禁忌事項はないかなどについて厳密な審査が行われます。
レシピエント登録
適応検討委員会の審査の結果、「適応あり」とされた場合、膵島移植班事務局でレシピエント登録を行います。現在のところ登録費用はかかりません。
膵島移植
臓器提供者(ドナー)が発生した場合、患者さんに最終的な意思確認を行い、膵島移植を実施します。
膵島移植の方法

臓器提供者(ドナー)から頂いた膵臓より、膵島だけを特殊な方法で取り出します。十分な数の膵島が採取できたら、100~200 mlの溶液と共に輸液バックに入れて膵島浮遊液を準備します。肝臓内の血管である門脈にカテーテルを挿入し、膵島浮遊液を注入します。注入終了後すぐに、カテーテルは抜去します。
退院後の生活、膵島移植の成績
移植膵島が生着(生き続けて活動していること)していると、血糖値に反応してインスリンを分泌するので、インスリン注射が不要になる、あるいは注射する量を減らすことができます。移植膵島から分泌されるインスリンの量は、血液中の血糖に応じて自動的に増減されるため、移植前に比べて血糖のコントロールが良くなります。
しかし、膵臓から膵島を取り出す(単離する)際や、移植した後に起こる炎症や拒絶反応によって膵島細胞数が減少してしまいます。そのため、1回の膵島移植では血糖のコントロールがあまり改善されないことや、移植後に時間が経過するにつれて再び血糖のコントロールが悪くなってくることがあります。
2000年にカナダのアルバータ大学で膵島移植を受けた7例の患者さんは2〜3回の膵島移植が必要でしたが、結果として全員移植後にインスリン注射が不要となりました。移植後1年、2年と経過するとインスリンの分泌量が少なくなり、多くの方が再びインスリン注射が必要となりました。しかし、移植膵島からは血糖に応じてインスリンが分泌されているので、血糖のコントロールは移植前に比べて容易になり、低血糖の頻度は減少しました。
その後、免疫抑制療法の改良等によって、北米では、膵島移植の3年後にインスリン注射が不要のままでいる患者さんは5割前後に上るようになってきました。
日本では、ドナーからの膵島提供が限られていることや、使用する免疫抑制剤に制限があったことから、まだ海外と同等な成績には至りませんが、さまざまなハードルを乗り越えて、臨床研究として膵島移植を行うことができるようになり、成績改善に取り組んでいます。
膵臓移植との違い
1型糖尿病に対する移植治療法として、膵島移植以外にも膵臓移植という方法があります。膵臓移植は膵臓全体を密着している十二指腸の一部とともに移植する臓器移植で、腹部手術を行う必要があります。膵臓移植の方が膵島移植に比較して、手術時の危険性は大きく手術時の合併症も起こりやすいのですが、手術による直接の死亡率は通常の消化器外科領域の開腹手術に比較して高いものではありません。
移植後に、移植された臓器や細胞が生き続けて活動していることを"生着している"と言いますが、膵臓移植の生着率は高く、移植1年後にレシピエントの80%以上は、インスリン注射が不要になっています。膵臓移植は現在保険適応となっていて、全国の膵臓移植認定施設においてレシピエント登録をすることにより手術を受けることができます。
膵島移植は膵島のみを取り出して、肝臓内の血管である門脈に注入する組織移植です。移植手技自体は、膵臓移植に比較すると簡単で、肝臓の病気の検査や治療に通常行われている方法と同様です。膵島を取り出すことは難しく、一人の膵臓から取り出した膵島を移植しても完全にインスリン注射が不要な状態にはなれないことがあります。インスリン注射が不要になるには2回以上の移植が必要になることが多いのが現状です。しかし、移植が成功すると、膵島細胞は肝臓内で生着し、血糖値に反応してインスリンを分泌するため、血糖コントロールが容易になります。
移植後に終生免疫抑制剤を服用する必要があることは膵臓移植と膵島移植で同様です。

