はじめに
「肥満症」とは肥満に関連する健康障害を有し、肥満症治療ガイドラインの診断フローチャートは以下のようになり、BMI 35kg/m2以上で健康障害を有する場合には「高度肥満症」と呼ばれます。
- ※Body Mass Index (BMI)とは肥満度を表す指数で、体重(kg)/身長(m) 2で計算します。BMI 22 kg/m2が標準体重とされています。
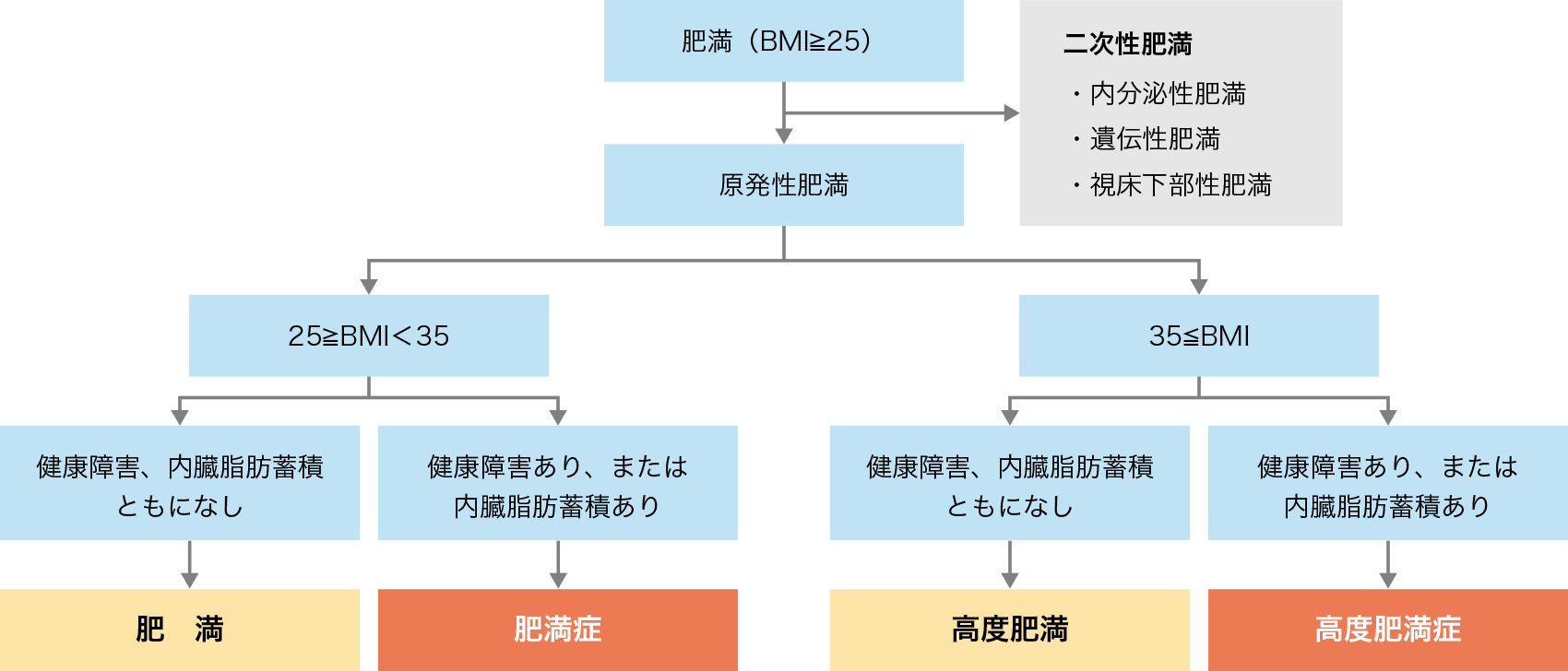
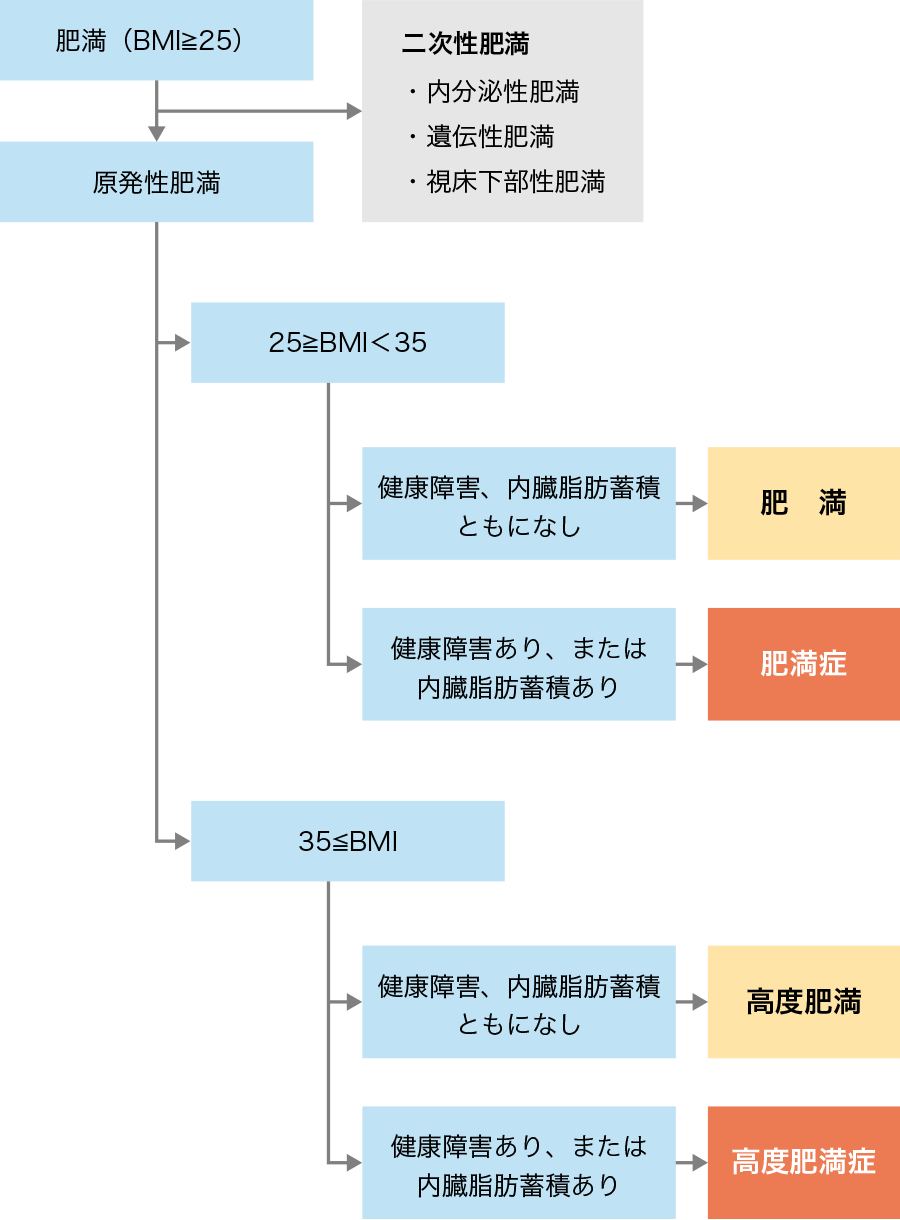
肥満症診断のフローチャート(肥満症診療ガイドライン2016年より改変)
肥満に起因ないし関連し、減量を要する健康障害(肥満症診療ガイドライン2016より)
- 耐糖能障害(2型糖尿病・耐糖能異常など)
- 脂質異常症
- 高血圧
- 高尿酸血症・痛風
- 冠動脈疾患:心筋梗塞・狭心症
- 脳梗塞:脳血栓症・一過性脳虚血発作(TIA)
- 脂肪肝(非アルコール性脂肪性肝疾患/NAFLD)
- 月経異常・不妊
- 睡眠時無呼吸症候群(SAS)・肥満低換気症候群
- 運動器疾患:変形性関節症(膝・股関節)・変形性脊椎症・手指の変形性関節症
- 肥満関連腎臓病
肥満症に対する治療
肥満症に対する治療の基本は食事療法や運動療法、行動療法を組み合わせた生活習慣改善療法です。内科的治療では薬物療法が行われることもあります。しかし、内科的治療を継続しても十分な効果が得られない方には、外科的治療が行われるようになってきています。
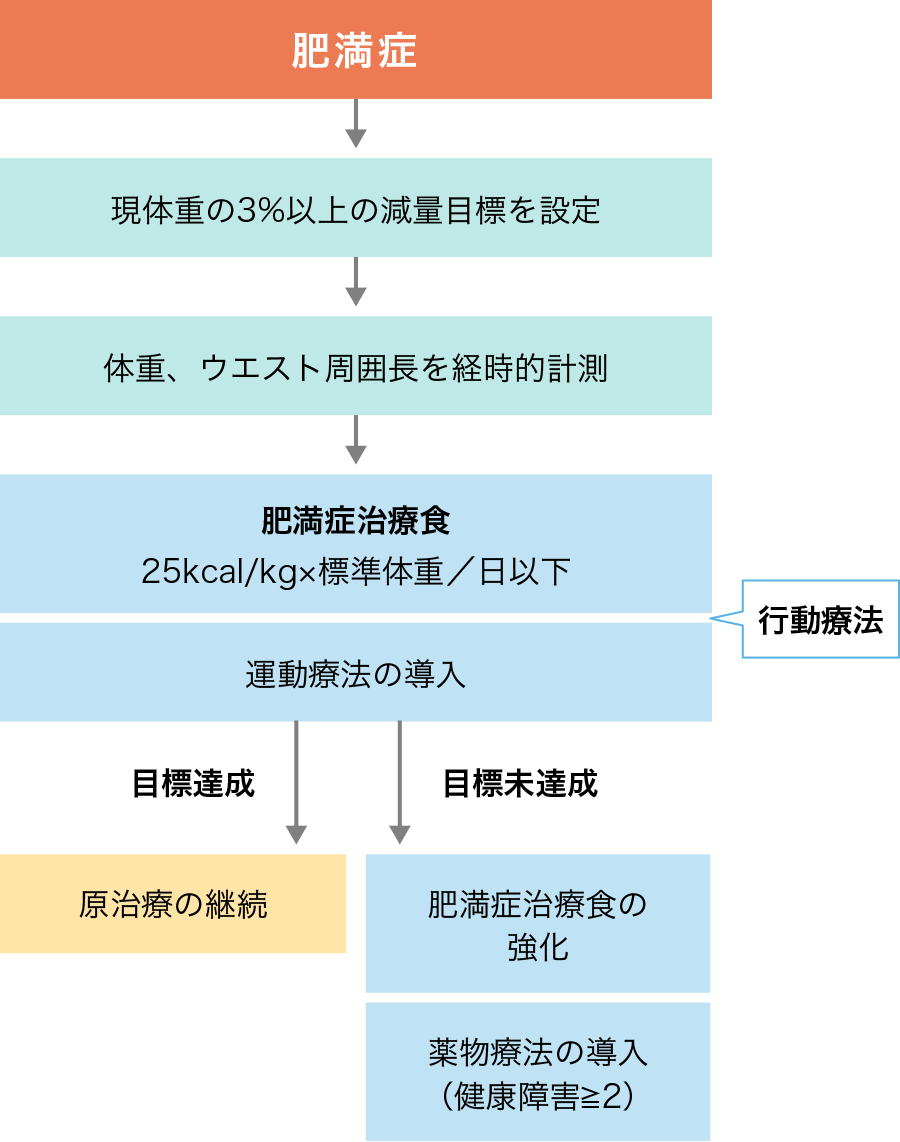

肥満症治療指針(肥満症診療ガイドライン2016年より改変)
標準体重は身長(m)2×22で算出。3〜6ヶ月を目安に各治療成果を評価
外科治療
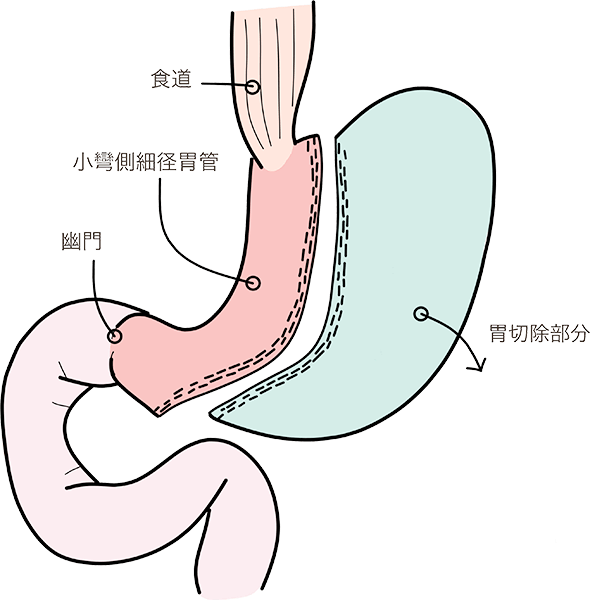
胃を手術で縮小することで、一度に食べられる量が制限され、減量効果が期待できます。また、消化管ホルモンのバランスが変わり、術後に空腹感が少なくなることも減量に有効であると言われています。胃切除は不可逆的な治療であり、周術期の合併症や術後の栄養障害などの問題がありますが、他の治療法よりも長期的な減量効果が報告されています。2014年に腹腔鏡下スリーブ状切除術が保険診療として日本でも認められ、急速に普及しています。
-
腹腔鏡下スリーブ状胃切除術
全身麻酔で手術を行います。手術はお腹を大きく切開する開腹手術ではなく、腹腔鏡を用いて行います。おなかに5mm〜15mmの小さな穴を5〜6か所あけ、お腹に挿入したカメラ(腹腔鏡)の画像をモニターで見ながら、胃の大半を切り取り、胃をバナナ1本くらいのスリーブ(袖)状 に形成することで食事摂取量を制限します。
手術後は胃を元に戻すことは出来ません。また、手術後もリバウンド防止のために長期に渡る栄養管理・運動管理が必要です。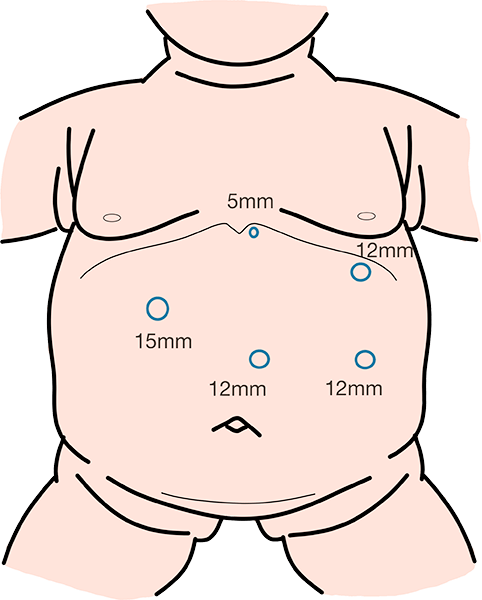
-
手術適応
腹腔鏡下スリーブ状胃切除術の保険適応条件(2022年4月現在)
- 6ヶ月以上の内科的治療で効果が得られない
- BMI≧35の場合、糖尿病、高血圧、脂質異常症、睡眠時無呼吸症候群のいずれかを合併している
-
BMI 32~34.9の場合、以下の2つ以上を合併している
- 糖尿病: HbA1c≧8.0%
- 高血圧:収縮期血圧≧160mmHg
- 脂質異常症: LDLコレステロール≧140mg/dLまたは非HDLコレステロール≧170mg/dL
- 睡眠時無呼吸症候群:AHI≧30
-
期待される治療効果
一般的には、手術により余分な体重の50%以上の減量がみられ、長期的に減量効果が維持されることが期待されています。多くの場合、糖尿病をはじめとする肥満の合併症の改善が見込まれます。内科的治療による減量では、減量効果は約 6ヵ月まで継続しますが、その後でリバウンドすることが多いとされています。長期的な体重管理は内科的治療よりも優れた減量手段であると考えられています。
術後の死亡率が手術群では0.68%(手術合併症による死亡率0.4%を含む)、非手術群では6.17%と、手術を行うことで死亡率を1/9に減らすことができると報告もあります。 -
減量手術に伴うリスク
切除した胃は戻せないこと、術後1-3年の長期的には蛋白、鉄、ビタミンB1・B12・D、葉酸、銅、亜鉛の欠乏が報告されており、追加補充が必要となる可能性が高いとされています。骨密度が内科的治療と比べて下がりやすいことも報告されています。また、減量や合併症に対する効果不十分、手術による合併症(狭窄や逆流性食道炎など)のコントロール不良などの理由で3.1%の修正手術(再手術)が必要になることが報告されています。食べることでストレスを解消していた方は、ストレス解消手段が消失して精神的に不安定になる可能性があります。
-
費用
手術は保険診療で行われます。また、高額療養費制度が適応されます。
詳しくは外来でご相談いただくか、お問い合わせください。
肥満症外科治療の流れ
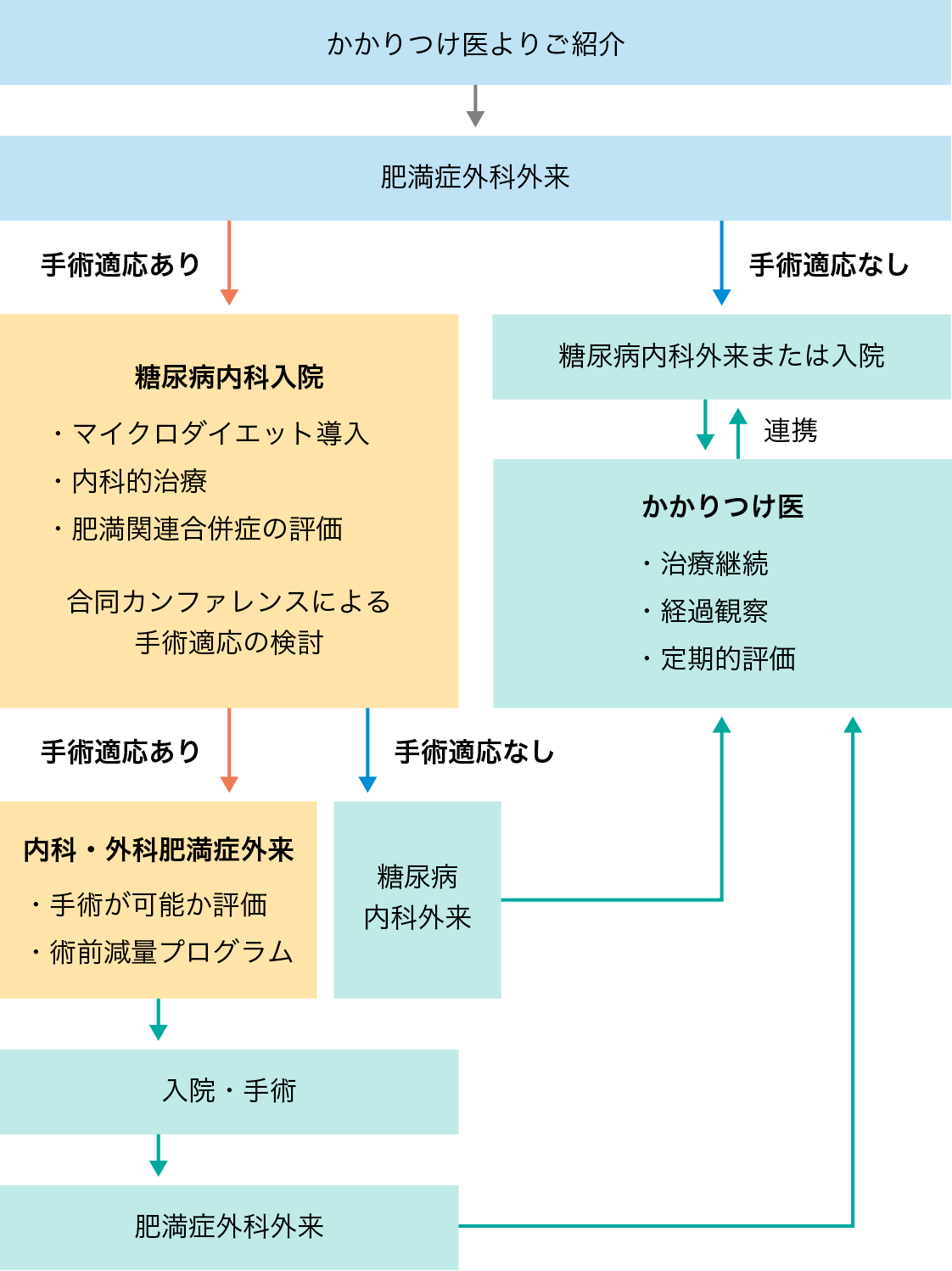
予約、受診について
予約、受診には紹介状が必要となりますので、まずはかかりつけ医へご相談ください。
患者さん本人もしくは医療機関からお電話でご予約ください。
肥満症外科外来
開設日 毎週水曜日 午後
信州大学医学部附属病院
外来予約センター
(時間 平日9:00~17:00)
TEL 0263-37-3500
その他、肥満症外科外来の内容に関するお問い合わせは、消化器外科外来(北2階)まで。
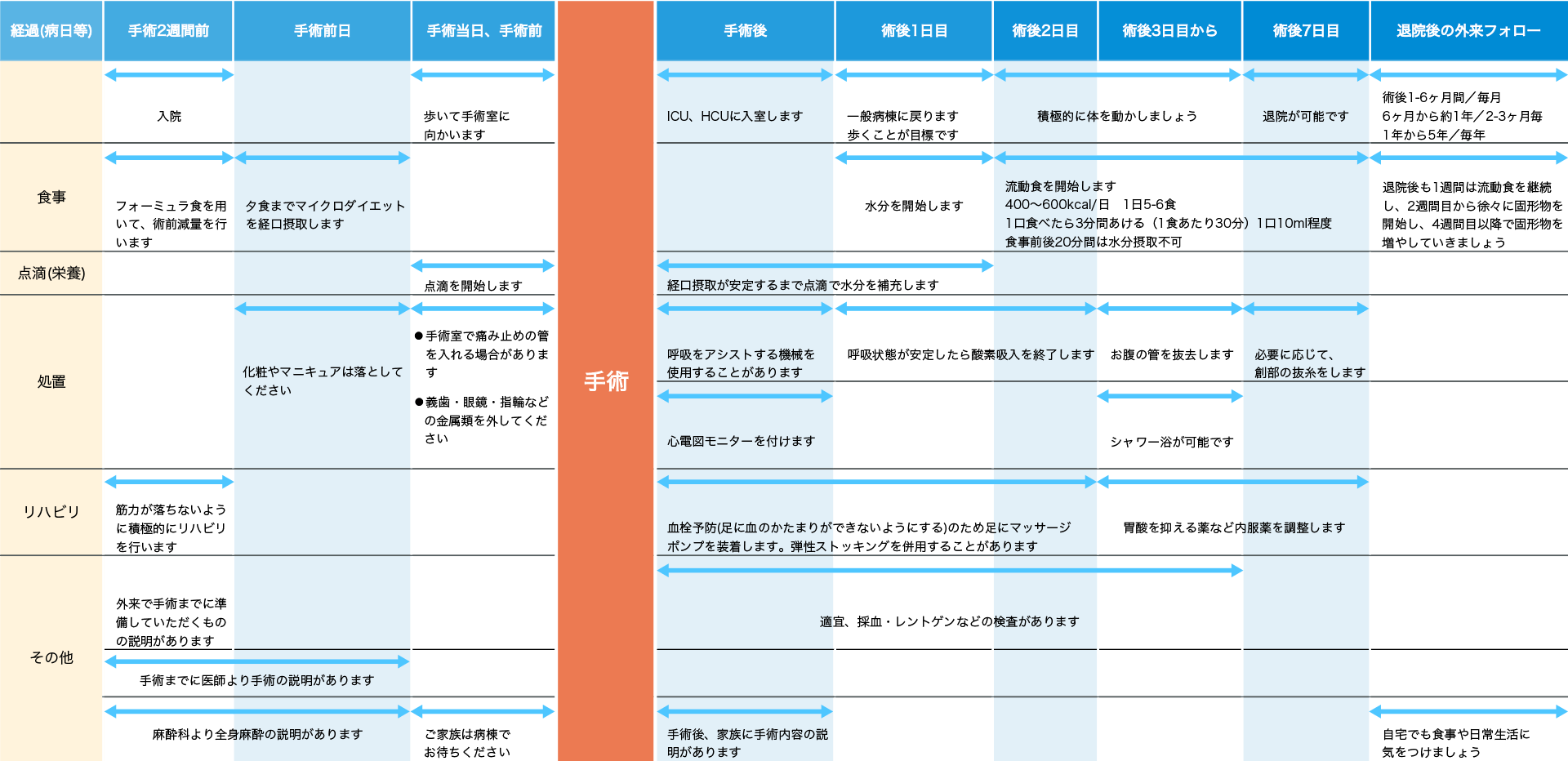
入院スケジュール
(手術療法の場合)
退院後の生活
肥満症の治療は手術を受けたら終わりではありません。手術を受けることをきっかけに、食事や運動など生活習慣を改善し継続することがリバウンドの予防に重要です。
栄養療法
胃が小さくなったことに慣れていただくため、食事は少量から始めますが、退院後も続けていただく必要があります。プロテインや不足しやすいビタミン・ミネラルを含むサプリメントを併用します。医師や管理栄養士の指示を守りましょう。
脱水
手術後は脱水が起こりやすくなります。1日2Lを目安に水分を補給しましょう。
脱毛、筋肉減少
手術後に食事量が急激に減るため、体重が減りますが、そのままでは脂肪とともに筋肉量も減ってしまいます。筋肉量が減ると基礎代謝が減り、減量しにくくなります。また、栄養が不足したり偏ったりすると脱毛が起こりやすくなります。手術の直後から十分なタンパク質とビタミン・ミネラルをバランス良く摂取し、適度な運動を続けていただくことが重要です。
ダンピング症候群
胃から小腸へ急激に食べ物が流れ込むと、吐き気や腹痛、冷や汗が出たり、ぐったりしてしまうことがあります。1回の食事量を見直し、よく噛んでゆっくり食べることを意識しましょう。
肥満症に対する外科治療のご希望がある方は、かかりつけ医に紹介状を作成していただき、「肥満症治療外科外来」をご予約ください。